Как стать донором крови, а главное — зачем
Зачем сдавать кровь
Затем, что она нужна.
Кровь переливают не только при травмах, когда человек теряет свою. Донорская кровь нужна при многих операциях, для онкобольных и новорождённых.
Чтобы всем пациентам хватало донорской крови, на каждую 1 000 жителей нужно 40 доноров.
Если из этой самой 1 000 жителей исключить детей, пожилых людей и вообще всех, кто сдать кровь не может по медицинским показаниям, то получится, что почти каждый здоровый человек должен стать донором.
Кто-то думает, что в очереди на донацию стоят только неблагополучные личности ради денежных выплат. Кто-то считает, что доноры пытаются «почесать ЧСВ». Это не важно, потому что реципиентам (людям, которым срочно нужна кровь) совершенно наплевать, с какой целью — благой или не очень — донор пришёл на станцию переливания. Как бы пафосно это ни звучало.
Кто может стать донором
Донором может быть гражданин старше 18 лет, который весит больше 50 кг и у которого нет противопоказаний.
Кто не может быть донором
Никогда не смогут сдавать кровь люди, которые болеют (или болели раньше):
- ВИЧ-инфекцией.
- Гепатитами.
- Онкологическими заболеваниями.
- Болезнями крови.
После некоторых процедур и заболеваний нельзя быть донором временно.
| Что случилось | Когда можно быть донором |
| ОРВИ, грипп или простудные заболевания | Через 1 месяц |
| Удаление зуба | Через 10 дней |
| Прививка | Зависит от прививки. Срок отвода — от 10 дней до 1 года. |
| Приём антибиотиков | Через 1 месяц |
| Татуировка, пирсинг | Через 1 год |
| Лечение иглоукалыванием | Через 1 год |
| Беременность и роды | Через 1 год |
| Кормление грудью | Через 3 месяца после прекращения |
| Менструация | Через 5 дней |
Опасно ли быть донором
Нет. У донора забирают 450 мл крови и ещё немного на анализ (до 50 мл). Если учесть, что в организме у нас постоянно циркулирует около пяти литров крови, то такая потеря не только не вредит здоровью, но и оказывает небольшой стимулирующий эффект.
Но всё это о донорах, которые весят больше 50 кг. Если ваша масса меньше, то и объём крови меньше, а значит, донация уже не будет безопасной.
 Донор — это не больно и не страшно
Донор — это не больно и не страшноКонечно, у всех разные реакции на процедуру, кому-то может стать плохо. Поэтому у доноров постоянно спрашивают, как они себя чувствуют: никому не нужно, чтобы человек терял сознание от кроводачи. И именно поэтому донор может отдыхать от работы в день донации и после неё.
А в плане передачи инфекций быть донором безопасно. На станциях переливания используются только одноразовые инструменты, все процедуры проходят так, чтобы донор не смог заразиться ВИЧ или гепатитом.
Как готовиться к сдаче крови
Перед процедурой донор хотя бы сутки должен соблюдать диету: ничего жирного, жареного, копчёного и острого, никакого шоколада и молочных продуктов.
За три дня до сдачи крови нельзя пить обезболивающие и аспирин. За два дня нужно полностью исключить алкоголь.
В день сдачи крови нужно обязательно позавтракать кашей на воде и выпить чай.
За час до кроводачи не курить. Больше ничего особенного не требуется.
Что взять с собой
Из документов — паспорт. Если вы прописаны в другом городе, то свидетельство о регистрации: нужно жить в городе не меньше года, чтобы стать донором. Если вы прописаны в районе, принесите справку об эпидокружении.
Буфет для доноров работает не везде. На всякий случай возьмите с собой термос с тёплым крепким и сладким чаем и калорийную булочку, чтобы подкрепиться немедленно после донации.
Как проходит донация
Перед донацией донор проходит несколько проверок.
- Регистратура и заполнение анкеты. Выясняют, может ли человек вообще сдавать кровь и нет ли противопоказаний.
- Осмотр врача. Это нужно, чтобы человек с недомоганием не стал донором.
- Анализ крови. Проверяют основные показатели, которые говорят о здоровье донора.
Только те доноры, которые прошли через все фильтры, сдают кровь.
Сама процедура отнимает минимум времени: вы моете руки и локти, садитесь в кресло, выполняете указания медперсонала (то есть сжимаете и расслабляете кулак по команде) — и всё.
Один укол, 15 минут — и вы донор.
Это не больно. Иглы для донации больше, чем для обычного анализа крови, зато персонал на станциях переливания умеет попадать в вену с закрытыми глазами.
Как действовать после донации
Лучше всего сразу после донации никуда не торопиться, выпить крепкого сладкого чая и перекусить чем-то питательным, чтобы прийти в себя ещё на станции переливания. Если начнёт кружиться голова, рядом будут медики, которые вернут вас в норму.
 Приходим в себя и пьём сладкий чай из фляжки
Приходим в себя и пьём сладкий чай из фляжкиПри всей безопасности донация — стресс, поэтому дополнительно нагружать себя нельзя ещё в течение нескольких дней. Это значит, что подвиги на работе, тренировки и нагрузку на иммунитет надо исключить. Отдыхайте, спите, хорошо питайтесь и не ходите в людные места.
На восстановление уйдёт примерно три дня. Перед экзаменами, собеседованиями и важными делами кровь не сдавайте: нужно будет прийти в себя.
Что получает донор
Донорство бывает платное и безвозмездное.
Выплаты донорам зависят от того, какую процедуру вы выбираете (сдавать можно кровь, плазму, тромбоциты), какая у вас кровь (за редкую группу платят чуть больше) и от прожиточного минимума (именно по нему рассчитывают компенсацию). Всё это нужно уточнять уже на станции переливания в вашем регионе.
Даже если вы сдаёте кровь безвозмездно, у вас будет компенсация.
Компенсация — либо горячий обед, либо его стоимость в денежном выражении. В нашем городе компенсируют деньгами. На донорские мы потом покупаем в кондитерской пирожные на всю редакцию.
 Так мы собираемся за сладким
Так мы собираемся за сладкимЕсли вы хотите стать почётным донором, то сдавать кровь и компоненты нужно только безвозмездно (40 раз кровь или 60 раз плазму).
Кроме того, донор получает два выходных дня: за день донации и день после. Их можно использовать сразу или добавить к отпуску.
И бонус — анализ крови на опасные инфекции: ВИЧ, гепатит, сифилис. Его можно забрать на станции переливания через несколько дней.
 Мы заслужили это селфи
Мы заслужили это селфиЧто можно сдавать
Кроме крови, донор может сдавать плазму.
Когда мы сдаём цельную кровь, у нас просто забирают 450 мл, а потом уже обрабатывают как надо. При сдаче плазмы забирают только жидкую часть крови, а твёрдые тела возвращают обратно. Плазмаферез длится около 40 минут, записываться нужно заранее и приносить дополнительные справки один-два раза в год.
Начинающие доноры сдают только цельную кровь.
После двух-трёх полных кроводач можно переходить на плазму.
Как часто можно сдавать кровь
Плазмаферез переносится легче, поэтому плазму можно сдавать чаще, чем кровь: каждые две недели. После кроводачи идти сдавать плазму можно через месяц.
lifehacker.ru
Кто может стать донором? | Служба крови Свердловской области
Уважаемые доноры!
Допуск к донации возможен в течение 14 дней после получения результатов предварительного обследования (отрицательные тесты на гепатит В и С, ВИЧ, сифилис). Это касается доноров, сдающих кровь впервые в стационаре и в выездных условиях, а также доноров, имеющих перерыв между донациями более 1 года. Порядок предварительного обследования доноров
Донором может быть практически любой здоровый человек не моложе 18 лет. Объем сдаваемой крови не должен превышать 4-6 мл на 1 кг массы тела. Стандартный объем заготовки крови 450 мл + 10% от объема для анализов. Существуют определенные противопоказания к донорству крови и ее компонентов. Если у Вас нет заболеваний, которые перечислены в приведенном ниже списке, Вы можете быть донором. Если у Вас есть заболевания, не вошедшие в данный список, или Вы принимаете какие-то лекарства, вопрос о донорстве решит врач.
Перед сдачей крови производится измерение температуры тела (должна быть не выше 37°С), артериального давления (допустимое систолическое давление — 90-160 мм.рт.ст, диастолическое — 60-100 мм.рт.ст.), ритмичности и частоты пульса (50-100 ударов в минуту).
Врачом-трансфузиологом осуществляется медицинское обследование донора и подробный сбор анамнеза с учетом данных Анкеты донора. Если при обследовании донора и сборе его медицинского анамнеза, оценке общего состояния здоровья, а также связанного с ним образа жизни возникает подозрение на наркоманию или поведение, приводящее к риску заражения инфекционными заболеваниями, передаваемыми с кровью, донор должен быть отведен от донорства крови и ее компонентов.
Дополнительные ограничения для доноров могут быть связаны с местом их проживания. Это в первую очередь объясняется тем, что в Российской Федерации до сих пор отсутствует единая для всей страны эпидемиологическая база. Подходы различаются: в одних медицинских учреждениях от доноров требуют постоянной регистрации в том же регионе, в котором расположено учреждение; в других достаточно временной регистрации; в третьих можно сдавать кровь с любой региональной регистрацией. Вы можете связаться с нами, чтобы выяснить, каковы требования в интересующем вас учреждении.
Перечень противопоказаний к донорству крови и ее компонентов
(см. Приказ Министерства Здравоохранения Российской Федерании от 14 сентября 2001 г. N 364 «Об утверждении порядка медицинского обследования донора крови и ее компонентов» и Приказ Минздравсоцразвития РФ N 175н от 16 апреля 2008 г. «О внесении изменений в Приказ Министерства Здравоохранения Российской Федераии от 14 сентября 2001 г. N 364»)
Абсолютные противопоказания
(отвод от донорства независимо от давности заболевания и результатов лечения)
1. Гемотрансмиссивные заболевания:
— СПИД, носительство ВИЧ-инфекции
— Сифилис, врожденный или приобретенный
— Вирусные гепатиты, положительный результат исследования на
маркеры вирусных гепатитов (HBsAg, анти-HCV антител)
— Туберкулез, все формы
— Бруцеллез
— Сыпной тиф
— Туляремия
— Лепра.
1.2. Паразитарные:
— Эхинококкоз
— Токсоплазмоз
— Трипаносомоз
— Филяриатоз
— Ришта
— Лейшманиоз.
2. Соматические заболевания:
2.1. Злокачественные новообразования.
2.2. Болезни крови.
2.3. Органические заболевания ЦНС.
2.4. Полное отсутствие слуха и речи.
2.5. Психические заболевания.
2.6. Наркомания, алкоголизм.
2.7. Сердечно — сосудистые заболевания:
— гипертоническая болезнь II — III ст.
— ишемическая болезнь сердца
— атеросклероз, атеросклеротический кардиосклероз
— облитерирующий эндоартериит, неспецифический аортоартериит,
рецидивирующий тромбофлебит
— порок сердца.
2.8. Болезни органов дыхания:
— бронхиальная астма
— бронхоэктатическая болезнь, эмфизема легких, обструктивный
бронхит, диффузный пневмосклероз в стадии декомпенсации.
2.9. Болезни органов пищеварения:
— ахилический гастрит
— язвенная болезнь желудка и двенадцатиперстной кишки.
2.10. Заболевания печени и желчных путей:
— хронические заболевания печени, в том числе токсической природы
и неясной этиологии
— калькулезный холецистит с повторяющимися приступами и явлениями
холангита
— цирроз печени.
2.11. Заболевания почек и мочевыводящих путей в стадии декомпенсации:
— диффузные и очаговые поражения почек
— мочекаменная болезнь.
2.12. Диффузные заболевания соединительной ткани.
2.13. Лучевая болезнь.
2.14. Болезни эндокринной системы в случае выраженного нарушения функций и обмена веществ.
2.15. Болезни ЛОР-органов:
— озена
— прочие острые и хронические тяжелые гнойно — воспалительные
заболевания.
2.16. Глазные болезни:
— остаточные явления увеита (ирит, иридоциклит, хориоретинит)
— высокая миопия (6 Д и более)
— трахома
— полная слепота.
2.17. Кожные болезни:
— распространенные заболевания кожи воспалительного и
инфекционного характера
— генерализованный псориаз, эритродермия, экземы, пиодермия,
сикоз, красная волчанка, пузырчатые дерматозы
— грибковые поражения кожи (микроспория, трихофития, фавус,
эпидермофития) и внутренних органов (глубокие микозы)
— гнойничковые заболевания кожи (пиодермия, фурункулез, сикоз).
2.18. Остеомиелит острый и хронический.
2.19. Оперативные вмешательства по поводу резекции органа (желудок, почка, желчный пузырь, селезенка, яичники, матка и пр.) и трансплантации органов и тканей.
Временные противопоказания
Наименования | Срок отвода от донорства |
1. Факторы заражения гемотрансмиссивными заболеваниями: |
|
1.1. Трансфузии крови, ее компонентов (исключение составляют ожоговые реконвалесценты и лица, иммунизированные к резус — фактору) | 6 месяцев |
1.2. Оперативные вмешательства, в т.ч. аборты (необходимо представление медицинской справки) (выписки из истории болезни) о характере и дате операции) | 6 месяцев со дня оперативного вмешательства |
1.3. Нанесение татуировки или лечение иглоукалыванием | 1 год с момента окончания процедур |
1.4. Пребывание в загранкомандировках длительностью более 2 месяцев | 6 месяцев |
1.5. Пребывание в эндемичных по малярии странах тропического и субтропического климата (Азия, Африка, Южная и Центральная Америка) более 3 месяцев | 3 года |
1.6. Контакт с больными гепатитами: |
|
гепатит А | 3 месяца |
гепатиты В и С | 1 год |
2. Перенесенные заболевания: |
|
2.1. Инфекционные заболевания, не указанные в разделе «Абсолютные противопоказания»: |
|
— малярия в анамнезе при отсутствии симптомов и отрицательных результатов иммунологических тестов | 3 года |
— брюшной тиф после выздоровления и полного клинического обследования при отсутствии выраженных функциональных расстройств | 1 год |
— ангина, грипп, ОРВИ | 1 месяц после выздоровления |
2.2. Прочие инфекционные заболевания, не указанные в разделе «Абсолютные противопоказания» и п. 2.1 настоящего раздела | 6 месяцев после выздоровления |
2.3. Экстракция зуба | 10 дней |
2.4. Острые или хронические воспалительные процессы в стадии обострения независимо от локализации | 1 месяц после купирования острого периода |
2.5. Вегето — сосудистая дистония | 1 месяц |
2.6. Аллергические заболевания в стадии обострения | 2 месяца после купирования острого периода |
3. Период беременности и лактации | 1 год после родов, 3 месяца после окончания лактации |
4. Период менструации | 5 дней со дня окончания менструации |
5. Прививки: |
|
— прививка убитыми вакцинами (гепатит В, столбняк, дифтерия, коклюш, паратиф, холера, грипп), анатоксинами | 10 дней |
— прививка живыми вакцинами (бруцеллез, чума, туляремия, вакцина БЦЖ, оспа, краснуха, полимиелит перорально), введение противостолбнячной сыворотки (при отсутствии выраженных воспалительных явлений на месте инъекции) | 1 месяц |
— введение иммуноглобулина против гепатита В | 1 год |
— прививка вакциной против бешенства | 2 недели |
6. Прием лекарственных препаратов: |
|
— антибиотики | 2 недели после окончания приема |
— анальгетики, салицилаты | 3 дня после окончания приема |
7. Прием алкоголя | 48 часов |
8. Изменения биохимических показателей крови: |
|
— повышение активности аланин — аминотрансферазы (АЛТ) менее чем в 2 раза | 3 месяца |
— повторное повышение или увеличение АЛТ в 2 и более раз | отстранение от донорства и направление на обследование |
— диспротеинемия | 1 месяц |
Примечание. При наличии у донора заболеваний, не вошедших в данный Перечень, вопрос о допуске к донорству решается комиссионно врачом — трансфузиологом и соответствующим(ими) специалистом(ами).
Интервалы между различными видами донорства (в днях)
Исходные процедуры | Последующие процедуры | |||
кроводача | плазмаферез | тромбоцитаферез | лейкоцитаферез | |
Кроводача | 60 | 30 | 30 | 30 |
Плазмаферез: | 7-14 | 7-14 | 7-14 | 7-14 |
Тромбоцитаферез | 14 | 14 | 14 | 14 |
Лейкоцитаферез | 30 | 14 | 14 | 30 |
Здоровые доноры, которые сдают кровь регулярно — это основа донорского движения и гарантия того, что в нужный момент донорской крови хватит для спасения жизни нуждающегося в переливании. Поэтому одним из ключевых приоритетов учреждений Службы крови является обеспечение 100 %-й безопасности процедуры сдачи крови для донора.
Для решения этой задачи принимаются следующие меры:
- За здоровьем доноров ведется постоянное медицинское наблюдение. Первичный донор попадает к врачу-трансфузиологу после медицинского обследования и клинико-лабораторного исследования крови. Регулярные доноры ежегодно проходят медицинское обследование, включающее сдачу анализов, проведение рентгеноскопического (или флюорографического) обследования органов грудной клетки, электрокардиографии и др.
- Для забора крови используются только стерильные одноразовые инструменты. Повторное использование инструментов исключено. Для плазмафереза и тромбоцитафереза все чаще используются т. н. закрытые системы, в которых забор крови производится автоматически на специальном оборудовании, при минимальном вмешательстве медицинского персонала.
- Выездные донорские акции не менее безопасны.
Предварительно все помещения, где проходит акция, лично осматривает и одобряет специалист учреждения Службы крови. Накануне везде производится санитарная обработка. В донорский зал доноры, организаторы акции и журналисты входят только в бахилах. На всех акциях работает выездная бригада учреждения, в т.ч. врачи-трансфузиологи, и используется специальное, предназначенное для выездных донорских мероприятий, медицинское оборудование. - Несмотря на то, что сдача крови абсолютно безопасна для донора, каждый донор застрахован государством. В случае причинения ему какого-либо вреда во время сдачи крови ущерб и расходы на лечение будут компенсированы.
- Соблюдение донорами рекомендаций Службы крови позволяет улучшить переносимость донации.
svblood.ru
как стать донором (требования, льготы), где и как сдать кровь
Донорство крови — это добровольная сдача крови и ее компонентов для медицинских целей. Само слово «донорство» происходит от латинского «donare», что означает «дарить».
Становясь донором, мы дарим не только свою кровь, но и возможность выздоровления и даже шанс на жизнь многим другим людям. Быть донором — это такое благородное, ответственное и очень нужное занятие.
Зачем нужно донорство
Существуют такие заболевания и острые состояния, при которых происходит сильная кровопотеря. Потеря крови в размере 60% и более от общего количества крови в организме человека смертельна. Поэтому при признаках массовой или острой кровопотери показано переливание донорской крови, которое надо сделать очень быстро.
 Как происходит донация
Как происходит донацияОстрые кровопотери случаются в результате серьезных травм, оперативных вмешательств, сильных ожогов или в результате родовой деятельности.
Помимо острых состояний переливание может понадобиться и в ряде других случаев и заболеваний:
- При заболеваниях крови,
- Анемии,
- Острых интоксикациях,
- Гнойных болезнях и сепсисе,
- При онкологических заболеваниях,
- Тяжелых токсикозах,
- При острых нарушениях функции почек,
- Серьезных заболеваниях печени.
День Донорства
По статистике ВОЗ каждый третий человек на планете нуждался или еще будет нуждаться в переливании. Однако, донорская кровь является сейчас дефицитом. С каждым годом количество доноров уменьшается.
Для того, чтобы поблагодарить неравнодушных людей был даже утвержден Международный День донорства (14 июня) и Российский День Донора(20 апреля). Часто проводятся акции и донорские дни под девизом «Сдай кровь — спаси жизнь».
Как стать донором
Стать донором в РФ может не каждый человек в силу требований Федерального закона №125-ФЗ «О донорстве крови и её компонентов» от 20.07.2012. Ограничения связаны с необходимостью обеспечить безопасность донорской крови и сохранение здоровья самих доноров.Закон устанавливает добровольность этой процедуры, обеспечение поддержки и поощрения доноров, а также соблюдения их прав.
Если вы удовлетворяете требованиям и готовы сдать кровь на добровольной основе, вам необходимо обратиться в донорские пункты. Процедура взятия биологического материала проводится на станциях переливания крови и в крупных больницах и медицинских университетах города.
Полный перечень мест сдачи крови в вашем городе вы можете найти на официальном сайте «Службы крови». Все о донорстве вы можете узнать на этом же портале.
Кто может быть донором
Если вы решили стать донором, вы должны знать, что нужно, чтобы стать донором одного «хочу» может быть недостаточно.
 Кто может стать донором
Кто может стать доноромПрежде всего, вы должны подходить под определённые критерии:
- Быть совершеннолетним, то есть старше 18 лет;
- Быть гражданином РФ или официально проживать в РФ не менее одного года;
- Иметь необходимые документы;
- Хорошо себя чувствовать
moyakrov.info
Как стать донором: процедура, что нужно, советы
Хоть многие медицинские учреждения России испытывают нехватку в донорской крови, нельзя просто так взять и сказать человеку: «Стань донором!», он это сделает, и все проблемы будут решены. Дело в том, что донором может стать лишь здоровый человек, у которого отсутствуют в крови вирусы и патологические процессы, способные навредить больному и поставить его жизнь под угрозу. Поэтому каждый доброволец, перед тем как сдать кровь, обязан пройти медицинское обследование и честно ответить на вопросы не только о своем здоровье, но и о способе жизни. Это даст ответ на вопрос: «Могу ли я стать донором?», который задают себе решившиеся на это люди.
Кому нельзя быть донором
 Донором в России, как и в любой другой стране мира, не может быть человек, чья кровь способна нанести ущерб здоровью реципиента. Также им не может стать тот, кому процедура сдачи биологического материала способна причинить вред. Поэтому кровь для переливания нельзя сдавать людям с психическими отклонениями, близорукостью (выше шести диоптрий), пониженным или повышенным артериальным давлением.
Донором в России, как и в любой другой стране мира, не может быть человек, чья кровь способна нанести ущерб здоровью реципиента. Также им не может стать тот, кому процедура сдачи биологического материала способна причинить вред. Поэтому кровь для переливания нельзя сдавать людям с психическими отклонениями, близорукостью (выше шести диоптрий), пониженным или повышенным артериальным давлением.
Также есть временные ограничения для людей, кто твердо сказал себе: «Хочу быть донором!». В списке тех, кому в течение определенного времени нельзя сдавать кровь, находятся люди, у которых за две недели до процедуры удалили зубы, или за месяц до сдачи крови сделали прививку. Не берут материал у беременных женщин, кормящих грудью, при менструации и через пять дней после неё.
Донорами не могут быть люди со следующими показаниями:
- СПИД или при подозрении на его наличие до того момента, как будут получены результаты обследования.
- Вирусный гепатит, вне зависимости от формы и времени болезни. Биологический материал не берут даже в том случае, если человек переболел в раннем детстве (например, болезнь Боткина). Дело в том, что вирусы продолжают циркулировать в организме и если попадут в кровь больного, тот может заразиться.
- Беспорядочные половые связи, гомосексуализм.
- Алкоголизм, наркозависимость.
Перед сдачей биологического материала нужно иметь в виду, что кровь и её компоненты временно нельзя сдавать людям, которые в течение года перенесли операцию, меньше месяца до процедуры – грипп, простуду и другие респираторные заболевания. При подозрении на вирусные или бактериальные инфекции нужно пройти обследование и убедиться в отсутствие противопоказаний.
Есть предостережения и в случае приема лекарств: кровь можно сдавать лишь тогда, если после приема анальгетиков и антибиотиков прошло не менее двух недель. Не берут биологический материал около полугода-года, если на тело были нанесены татуировки или сделан пирсинг.
Кто может быть донором
Донором в России может стать человек, чей вес превышает пятьдесят килограмм, отсутствуют признаки чрезмерной худобы, а также противопоказания. Кровь можно сдавать в возрасте от 18 до 60 лет, у добровольцев иной возрастной категории это делают лишь в исключительных случаях и показаниях. Кроме того, существует определенный порядок действий, который должны выполнить все желающие сдать кровь.
Перед тем как стать донором в России, в центре донорства надо предъявить паспорт или другое удостоверение личности, обязательна местная прописка. По новому закону, могут сдавать биологический материал иностранцы, если более года легально проживали в России.
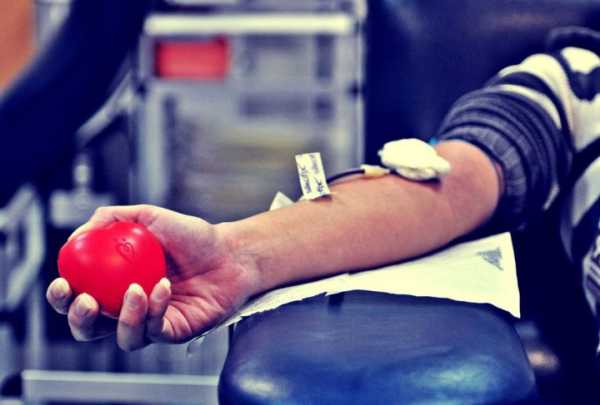
Ответ на вопрос: «Могу ли я стать донором?», можно узнать в центре донорства во время заполнения анкеты, отвечая на несложные, но чрезвычайно важные вопросы. Опираясь на полученные данные, врач изучит показания и сможет дать точный ответ.
Для этого надо заполнить графу обо всех известных перенесенных заболеваниях, в том числе и в раннем детстве, о половой жизни, возможных контактах с больными людьми, о работе или проживании в неблагоприятных условиях (повышенный уровень токсических испарений в воздухе), а также дать ответы на другие вопросы. Отвечать надо честно, поскольку законодательство России предусматривает наказание за искажение или скрытие показаний, что навредило или могло навредить реципиенту.
Перед тем как стать донором крови надо сделать обследование, в ходе которого медики проверяют, можно ли использовать биоматериал. С этой целью у человека берут немного крови из пальца. Это надо для определения группы крови, резуса, количества гемоглобина, тромбоцитов, лейкоцитов и других компонентов крови. Также обязательно проверяют на наличие сифилиса, СПИДа, гепатита и других болезней.
Все эти анализы донорам делают бесплатно, результаты обследования сообщаются лично и конфиденциально. Такие данные могут оказаться полезны и самому донору, который бесплатно получит сведения о состоянии своего организма.
Когда анализы готовы, их отправляют врачу, который изучает полученные данные, замеряет пульс, давление кандидата и записывает показания на бланке. Также добровольцу надо будет ответить на некоторые вопросы, которые касаются его анкеты. Эти показания доктор тоже заносит в бланк. Если врач пришел к выводу, что человек отвечает всем требованиям, он дает подписать договор, где пациент подтверждает, что дал правильные показания, соглашается на добровольную сдачу крови и обязывается выполнить другие условия.
Важность подготовки
Перед тем как приступить непосредственно к процедуре, нужна подготовка, которая должна начаться за несколько дней до сдачи материала. Для этого добровольцу выдают памятку, которая предусматривает следующие правила:
- запрет на употребление спиртных напитков за двое суток до процедуры;
- запрет на курение за два часа до сдачи материала;
- за двое суток до процедуры запрещено есть жареные, копченые, соленые, молочные продукты, яйца, орехи, другие блюда, указанные в памятке;
- запрет на принятие аспирина, обезболивающих и других лекарств за пять суток до процедуры (употребление любых лекарственных средств нужно обговорить с врачом).
Перед сдачей крови разрешены овощи, фрукты, крупы без молока, жира или масла, паровая или вареная рыба. В правилах разрешено употреблять варенье, джем, хлебобулочные изделия. Можно пить сладкий чай, негазированную минералку, сок, компот. Также в правилах указано, что перед сдачей крови надо поесть в обязательном порядке, а за пять-десять минут до процедуры выпить не меньше чашки компота или воды.
Проведение процедуры
Люди, которые сдают кровь чаще трех раз в год, являются кадровыми донорами. Те, которые делают это реже – доноры резерва. Мужчинам разрешено сдавать кровь максимум пять раз в год, женщинам – четыре. Между процедурами должно пройти не менее шестидесяти дней, если сдается лишь плазма – через тридцать. Кадровым донорам России через некоторое время после регулярной сдачи врачи рекомендуют делать перерыв.
Материал обычно берут утром, поскольку в это время организм лучше всего переносит кровопотерю. Кровь у донора берут в лежачем, полулежащем или сидящем положении. Обычно советуют прилечь, поскольку в этом случае головокружения, которые часто сопровождают процедуру, человек ощущает меньше всего.
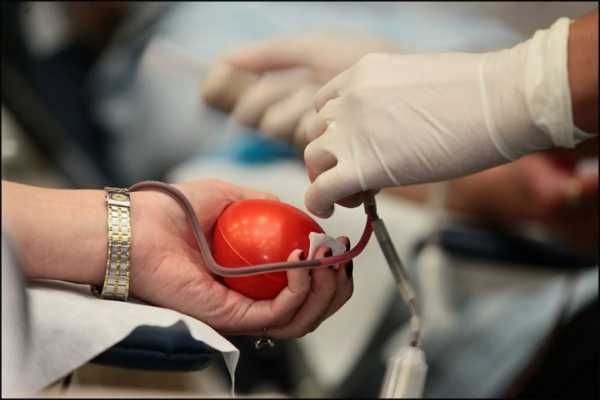
Кровь берут из вены на руке. Для этого рука добровольца пережимается выше локтя, кожа обеззараживается спиртом и прокалывается иглой. Затем в течение определенного времени материал собирается в ёмкость при помощи специальной системы. Время и форма процедуры зависит от того, каким способом сдают кровь, поскольку можно сдать как цельную, так и её компоненты (плазму, тромбоциты, лейкоциты).
Наиболее простой процедурой считается сдача цельной крови. Сдача её компонентов по времени длится дольше и происходит немного иначе. При этом надо заметить, что реципиентам врачи в последнее время предпочитают переливать не цельную кровь, а её компоненты: считается, что организм реципиента эту процедуру переносит лучше.
По окончании процедуры сотрудники выливают остатки крови в пробирку для её дальнейшего анализа. Надо заметить, сразу после этого кровь или её компоненты использовать не будут: её законсервируют и отправят на хранение на полгода. Это делают потому, что всегда существует риск наличия в материале скрытой инфекции, а такие меры предосторожности помогают её обнаружить.

Донор должен прийти ещё раз на контроль через полгода и сдать кровь на анализ. Таким методом проверяют отсутствие в ней вирусов и других проблем, которые за шесть месяцев уже должны были бы проявить себя при их наличии. Это значит, что если донор условие проигнорирует, кровь применяться для переливания не будет.
После сдачи крови некоторое время запрещены любые виды активной деятельности. Обязательно нужно пить как можно больше жидкости и полноценно питаться. Курить можно не раньше, чем через час после сдачи крови.
Почетный донор
Перед тем как стать донором в России, доброволец должен знать, что это можно сделать безвозмездно или получить деньги. Сколько именно заплатят, зависит от расценок центра донорства. Правда, недавно был принят закон, предусматривающий ограничения в денежном вознаграждении, вместо этого добровольцу выдают продукты. Это значит, что момент оплаты надо уточнить в центре донорства. Стоит заметить, что если постоянно безвозмездно сдавать кровь на протяжении нескольких лет подряд, можно получить звание почетного донора, а с ним – разные льготы. Среди них:
- бесплатный проезд в общественном транспорте;
- скидки на лекарственные препараты;
- внеочередное лечение;
- льготные путевки;
- оплачиваемый отпуск в любое выбранное время;
- в день сдачи материала человек освобождается от работы, также предусмотрен ещё один день отгула в году в любое время до конца года;
- денежное вознаграждение (каждый год сумма пересматривается).
Чтобы получить звание, существуют несколько требований. Прежде всего, кровь или её компоненты нужно сдать безвозмездно более сорока, плазму крови – шестидесяти раз. Также можно сдавать на безвозмездной основе компоненты крови (от 25 раз) и плазму с тем, чтобы в сумме число этих двух процедур было более сорока.
Для получения звания почетного донора надо подать в социальную службу паспорт (вид на жительство для иностранного гражданина или особы без прописки), справки, полученные в центре донорства, в которых указаны вид и количество сданной крови, заявление. Положительный или отрицательный ответ на вопрос: «Могу ли я стать донором почетным России», – должен прийти на протяжении девяноста пяти дней.
okrovi.ru
Кому и почему, нельзя быть донором?
Возможность стать донором – это показатель того, насколько вы здоровы. Существует ряд заболеваний, при которых кровь сдавать нельзя совсем или временно, поскольку она может быть небезопасна для того, кому будет переливаться.

«ПРИ КАКИХ ЗАБОЛЕВАНИЯХ НЕЛЬЗЯ СДАВАТЬ КРОВЬ?»
1. НЕЛЬЗЯ стать донорами больным инфекционными заболеваниями, включая ВИЧ, сифилис, все виды гепатитов и туберкулез.
2. НЕЛЬЗЯ сдавать кровь, если в вашем организме есть паразиты – эхинококки, токсоплазмы и другие «незваные гости».
3. НЕ СДАЮТ КРОВЬ те, у кого есть злокачественные опухоли, болезни крови, кожные болезни, заболевания нервной и сердечно-сосудистой систем, астма, обструктивный бронхит и хроническая обструктивная болезнь легких, некоторые виды гастритов и язва, болезни печени и многие другие заболевания, полный список которых вам озвучат на страницах переливания крови.
4. Кроме того, вы не сможете стать донором, если злоупотребляете алкоголем или другими психоактивными веществами.
5. Также существуют временные противопоказания к донорству.
6. Три года не будут донорами люди, посетившие субтропические страны, в которых распространена малярия.
7. В течение года нельзя сдавать кровь после рождения ребенка, нанесение татуировки, пирсинга, контакта с больными гепатитом В и С или прививки от этих заболеваний.
8. Полгода не могут быть донорами люди после операции, или если они сами получили донорскую кровь, а также съездившие в путешествие за границу более чем на 2 месяца.
9. Месяц придется подождать после гриппа и ОРВИ, лечения воспалительных процессов или прививки живыми вакцинами.
10. Кровь можно сдавать через 10 дней после удаления зуба, через 5 дней после окончания менструации.
Но даже если результаты ваших анализов отличные, сдавать кровь вы можете всего несколько раз в год, тщательно к этому подготовившись.
Видео по теме:
kizlady.ru
Быть донором полезно
Почему сдавать кровь полезно, рассказывает Евгений Жибурт — академик РАЕН, доктор медицинских наук, профессор, главный трансфузиолог ФГУ «Национальный медико-хирургический центр имени Н. И. Пирогова Росздрава», председатель Совета Российской ассоциации трансфузиологов.
Опубликовано: 29 ферваля 2016 г.
Оказывается, регулярная сдача крови идет на благо, более того, во многих странах это практически атрибут здорового образа жизни, наряду с правильным питанием и занятиями спортом. Как с этим обстоят дела у нас в стране, и что нужно, чтобы стать «кровным» другом попавшему в беду? О тайнах крови расскажет врач-трансфузиолог.
Евгений Борисович, почему полезно сдавать кровь?
Таким образом осуществляется профилактика болезней иммунной системы. Или так называемых «накопительных болезней», вызванных проблемами с обменом веществ. Это подагра, атеросклероз, а также нарушение работы желудка, поджелудочной железы, печени. Исследования финских и американских ученых доказали, что регулярное донорство снижает риск сердечно-сосудистых заболеваний. Избыток крови и ее составляющих – большая нагрузка на сердце и сосуды, и с помощью донорства выводится ненужный балласт. После этого организм получает сигнал: надо обновляться и возместить потерю, для чего стимулируется кроветворение.
А еще, как ни странно, донорство – отличная профилактика кровопотери. Организм, привыкший активно вырабатывать кровь, быстрее восстановится в критической ситуации. По этой же причине женщины живут дольше мужчин, ведь в их жизни присутствуют регулярные кровопотери.
Как часто можно сдавать кровь
Мужчины – не более 5 раз в год, женщины – не более 4 раз в год.
Делать добро людям очень приятно и, как выясняется, полезно…
Да, и с житейской точки зрения – это эмоциональный подъем после совершения доброго дела и прекрасная возможность несколько раз в год пройти медицинское обследование, причем абсолютно бесплатно. Соматическое здоровье тесно связано с психическим – наши доноры жизнерадостные люди, следящие за собой.
С пользой мы разобрались. А донор действительно ничем не рискует?
При наличии современного оборудования – ничем. Приборы для забора крови одноразовые и устроены так, что повторно ими пользоваться нельзя.
Как себя вести после процедуры?
Лучше всего отдохнуть. Кстати, донорам положены два дня отгула. В этот момент человеку очень нужна энергия для кроветворения, поэтому важно качественное, полноценное питание. Для восстановления нормального объема и состава крови организму понадобится не более двух недель.
Кто может стать донором
- Любой человек старше 18 лет и моложе 60.
- Вес не должен быть менее 50 кг.
- Температура тела – не выше 370 С.
- Допустимое систолическое давление – от 90 до 160 мм рт. ст., диастолическое – от 60 до 100 мм рт. ст.
- Пульс – не более 100 и не менее 50 ударов в минуту.
- К сдаче крови допускаются только после консультации терапевта-трансфузиолога.
Вы упомянули про обследование донора. А полученная кровь дополнительно обрабатывается?
Сегодня донорская кровь безопасна как никогда. Но, как и у любого метода лечения, абсолютно исключить возможность побочных эффектов нельзя. К сожалению, никто не застрахован от случайностей. Вообще, кровь проходит через несколько этапов обработки, прежде чем попасть к больному, не говоря уже о том, что тщательно отбираются доноры. Прежде всего это качественное лабораторное обследование на выявление признаков инфекций (ВИЧ, гепатитов, сифилиса). Но чужая кровь неизбежно несет в себе инородные компоненты. Это могут быть вирусы, о которых мы даже не знаем. Наряду с лабораторным скринингом инфекций в последнее время мы применяем так называемые методы инактивации патогенов в донорской плазме и концентратах тромбоцитов. Все вредные элементы на станции переливания крови разрушаются, кровь максимально очищается.
А современное оборудование, которое позволяет это сделать быстро и качественно, есть везде?
Благодаря национальному проекту «Здоровье» почти на всех крупных станциях переливания крови установлено качественное импортное оборудование. И есть врачи, которые умеют все это делать. Хотя в маленьких населенных пунктах могут быть трудности.
В качестве примера эффективной организации обследования доноров можно привести Японию. Станции переливаня крови там функционируют круглосуточно. Несколько десятков сотрудников работают в три смены. Причем это не врачи, а техники. Такой практически полностью автоматизированный подход пропагандируется Всемирной организацией здравоохранения. Кстати, подсчитано, что это снижает риск ошибки на 98%. Нам есть к чему стремиться.
Как хранят кровь? Ее можно заменить каким-то искусственным составом?
Обычно кровь делят на три компонента и их хранят раздельно. Это наиболее разумный метод. Ведь кровь состоит из плазмы и различных частиц-клеток, у которых разная плотность. С помощью центрифуги мы можем ее разделить на составляющие. В результате у нас получаются эритроциты (красные кровяные клетки, переносящие кислород), плазма (жидкая часть, содержащая в себе белки и факторы свертывания крови), тромбоциты (кровяные пластинки, отвечающие за свертываемость). Их все получают из одной порции крови, так что донор спасает сразу троих человек.
Лучше всех ситуация с заменой плазмы. Появляется все больше препаратов белков плазмы, в том числе рекомбинантных – ДНК которых создана искусственно. Эти препараты переливают, например, в основном при гемофилии (нарушение свертываемости крови). И получают, кстати, хорошие результаты. Чуть сложнее дело обстоит с эритроцитами, хотя и есть несколько отечественных и зарубежных препаратов-заместителей, в том числе американское лекарство, которое производится из крови быков. А вот найти адекватную замену тромбоцитам, увы, пока не получается.
А метод, когда переливают собственную кровь, до сих пор востребован?
Уже нет. Показания к переливанию собственной (аутогенной) крови точно такие же, как к аллогенной (донорской), поэтому в мире все более сдержанное отношение к предоперационному резервированию крови пациента. Если ранее, когда только появилась информация о ВИЧ-инфекции, до 10% операций выполнялось на аутогенной крови, то сейчас только 1,5%, поскольку это может ухудшить состояние больного, да и требует дорогостоящего обследования. У себя в клинике мы заготавливаем аутокровь только тем, кому ее сложно подобрать.
Кроме того, хирургия становится все более щадящей, и донорская кровь, заготовленная для операции, часто расходуется не полностью. Однако ее еще можно использовать для другого человека. В то время как оставшуюся аутологичную кровь выбрасывают. В США это происходит в 50% случаев. Сейчас в ряде сложных операций используется другой вид аутогемотрансфузии – реинфузия, то есть кровь пациента промывается на специальном аппарате и опять возвращается в сосудистое русло.
Эффективно ли лечение собственной кровью, так называемая аутогемотерапия? Или это очередное выкачивание денег у населения? Многие уверены, что так стимулируется иммунитет и омолаживается организм.
Суть этой процедуры в том, что аутологичную кровь вводят внутримышечно или подкожно. Клетки крови разрушаются, в циркуляцию попадают особые молекулы – цитокины, изменяя иммунные реакции. Полагают, что таким образом можно стимулировать процессы восстановления и сопротивляемости инфекциям. Все это весьма индивидуально. Но научных доказательств эффективности аутогемотерапии пока нет.
А что вы думаете про столь модный ныне плазмолифтинг? Инъекциями плазмы крови предлагают разгладить морщины, вылечить зубы, укрепить волосы…
Доказательств эффективности этой технологии нет.
Зависят ли темперамент, характер человека, его врожденные зададки и способности от группы крови? Я знаю, в Японии одно время даже на работу могли не взять с «неподходящей» кровью.
Мы живем в век доказательной медицины. Система групп крови АВО – наиболее известная, но это лишь одна из 32 существующих. На поверхности эритроцитов выявлено более 320 специальных молекул–антигенов, являющихся генетическими маркерами клеток конкретного человека. Разумеется, они участвуют в метаболизме и определяют особенности организма – например, его сопротивляемость инфекциям. Но научных данных об определяющем влиянии фенотипа (то есть строения и функционирования) эритроцитов на темперамент и характер человека опять же нет.
Диета по группе крови
В наши дни диета по группе крови пользуется большой популярностью. Суть ее в том, что продукты питания делятся на полезные, нейтральные и вредные для человеческого организма в зависимости от его группы крови. С исключением из рациона той пищи, которая плохо усваивается, мы помогаем организму очиститься от токсинов, скапливающихся преимущественно в жировых тканях. Как следствие – запускается процесс похудения. Существует немало скептиков, которые считают данный метод недостаточно эффективным, называя основной причиной потери веса – сам факт регулирования питания.
zdr.ru
Донорство | Служба крови Свердловской области

Кто может быть донором?
Донором может быть практически любой здоровый человек не моложе 18 лет. Объем сдаваемой крови не должен превышать 4-6 мл на 1 кг массы тела. Стандартный объем заготовки крови 450 мл + 10% от объема для анализов. Существуют определенные противопоказания к донорству крови и ее компонентов. Если у Вас нет заболеваний, которые перечислены в приведенном ниже списке, Вы можете быть донором. Если у Вас есть заболевания, не вошедшие в данный список, или Вы принимаете какие-то лекарства, вопрос о донорстве решит врач.
Перед сдачей крови производится измерение температуры тела (должна быть не выше 37°С), артериального давления (допустимое систолическое давление — 90-160 мм.рт.ст, диастолическое — 60-100 мм.рт.ст.), ритмичности и частоты пульса (50-100 ударов в минуту).
Врачом-трансфузиологом осуществляется медицинское обследование донора и подробный сбор анамнеза с учетом данных Анкеты донора. Если при обследовании донора и сборе его медицинского анамнеза, оценке общего состояния здоровья, а также связанного с ним образа жизни возникает подозрение на наркоманию или поведение, приводящее к риску заражения инфекционными заболеваниями, передаваемыми с кровью, донор должен быть отведен от донорства крови и ее компонентов.
ПЕРЕЧЕНЬ
ПРОТИВОПОКАЗАНИЙ К ДОНОРСТВУ КРОВИ И ЕЕ КОМПОНЕНТОВ
I. АБСОЛЮТНЫЕ ПРОТИВОПОКАЗАНИЯ
(отвод от донорства независимо от давности заболевания и результатов лечения)
1. Гемотрансмиссивные заболевания:
1.1. Инфекционные:
— СПИД, носительство ВИЧ-инфекции
— Сифилис, врожденный или приобретенный
— Вирусные гепатиты, положительный результат исследования на
маркеры вирусных гепатитов (HBsAg, анти-HCV антител)
— Туберкулез, все формы
— Бруцеллез
— Сыпной тиф
— Туляремия
— Лепра.
1.2. Паразитарные:
— Эхинококкоз
— Токсоплазмоз
— Трипаносомоз
— Филяриатоз
— Ришта
— Лейшманиоз.
2. Соматические заболевания:
2.1. Злокачественные новообразования.
2.2. Болезни крови.
2.3. Органические заболевания ЦНС.
2.4. Полное отсутствие слуха и речи.
2.5. Психические заболевания.
2.6. Наркомания, алкоголизм.
2.7. Сердечно — сосудистые заболевания:
— гипертоническая болезнь II — III ст.
— ишемическая болезнь сердца
— атеросклероз, атеросклеротический кардиосклероз
— облитерирующий эндоартериит, неспецифический аортоартериит,
рецидивирующий тромбофлебит
— эндокардит, миокардит
— порок сердца.
2.8. Болезни органов дыхания:
— бронхиальная астма
— бронхоэктатическая болезнь, эмфизема легких, обструктивный
бронхит, диффузный пневмосклероз в стадии декомпенсации.
2.9. Болезни органов пищеварения:
— ахилический гастрит
— язвенная болезнь желудка и двенадцатиперстной кишки.
2.10. Заболевания печени и желчных путей:
— хронические заболевания печени, в том числе токсической природы
и неясной этиологии
— калькулезный холецистит с повторяющимися приступами и явлениями
холангита
— цирроз печени.
2.11. Заболевания почек и мочевыводящих путей в стадии декомпенсации:
— диффузные и очаговые поражения почек
— мочекаменная болезнь.
2.12. Диффузные заболевания соединительной ткани.
2.13. Лучевая болезнь.
2.14. Болезни эндокринной системы в случае выраженного нарушения функций и обмена веществ.
2.15. Болезни ЛОР-органов:
— озена
— прочие острые и хронические тяжелые гнойно — воспалительные
заболевания.
2.16. Глазные болезни:
— остаточные явления увеита (ирит, иридоциклит, хориоретинит)
— высокая миопия (6 Д и более)
— трахома
— полная слепота.
2.17. Кожные болезни:
— распространенные заболевания кожи воспалительного и
инфекционного характера
— генерализованный псориаз, эритродермия, экземы, пиодермия,
сикоз, красная волчанка, пузырчатые дерматозы
— грибковые поражения кожи (микроспория, трихофития, фавус,
эпидермофития) и внутренних органов (глубокие микозы)
— гнойничковые заболевания кожи (пиодермия, фурункулез, сикоз).
2.18. Остеомиелит острый и хронический.
2.19. Оперативные вмешательства по поводу резекции органа (желудок, почка, желчный пузырь, селезенка, яичники, матка и пр.) и трансплантации органов и тканей.
II. ВРЕМЕННЫЕ ПРОТИВОПОКАЗАНИЯ
Наименования | Срок отвода от донорства |
1. Факторы заражения гемотрансмиссивными заболеваниями: |
|
1.1. Трансфузии крови, ее компонентов (исключение составляют ожоговые реконвалесценты и лица, иммунизированные к резус — фактору) | 6 месяцев |
1.2. Оперативные вмешательства, в т.ч. аборты (необходимо представление медицинской справки) (выписки из истории болезни) о характере и дате операции) | 6 месяцев со дня оперативного вмешательства |
1.3. Нанесение татуировки или лечение иглоукалыванием | 1 год с момента окончания процедур |
1.4. Пребывание в загранкомандировках длительностью более 2 месяцев | 6 месяцев |
1.5. Пребывание в эндемичных по малярии странах тропического и субтропического климата (Азия, Африка, Южная и Центральная Америка) более 3 месяцев | 3 года |
1.6. Контакт с больными гепатитами: |
|
гепатит А | 3 месяца |
гепатиты В и С | 1 год |
2. Перенесенные заболевания: |
|
2.1. Инфекционные заболевания, не указанные в разделе «Абсолютные противопоказания»: |
|
— малярия в анамнезе при отсутствии симптомов и отрицательных результатов иммунологических тестов | 3 года |
— брюшной тиф после выздоровления и полного клинического обследования при отсутствии выраженных функциональных расстройств | 1 год |
— ангина, грипп, ОРВИ | 1 месяц после выздоровления |
2.2. Прочие инфекционные заболевания, не указанные в разделе «Абсолютные противопоказания» и п. 2.1 настоящего раздела | 6 месяцев после выздоровления |
2.3. Экстракция зуба | 10 дней |
2.4. Острые или хронические воспалительные процессы в стадии обострения независимо от локализации | 1 месяц после купирования острого периода |
2.5. Вегето — сосудистая дистония | 1 месяц |
2.6. Аллергические заболевания в стадии обострения | 2 месяца после купирования острого периода |
3. Период беременности и лактации | 1 год после родов, 3 месяца после окончания лактации |
4. Период менструации | 5 дней со дня окончания менструации |
5. Прививки: |
|
— прививка убитыми вакцинами (гепатит В, столбняк, дифтерия, коклюш, паратиф, холера, грипп), анатоксинами | 10 дней |
— прививка живыми вакцинами (бруцеллез, чума, туляремия, вакцина БЦЖ, оспа, краснуха, полимиелит перорально), введение противостолбнячной сыворотки (при отсутствии выраженных воспалительных явлений на месте инъекции) | 1 месяц |
— введение иммуноглобулина против гепатита В | 1 год |
— прививка вакциной против бешенства | 2 недели |
6. Прием лекарственных препаратов: |
|
— антибиотики | 2 недели после окончания приема |
— анальгетики, салицилаты | 3 дня после окончания приема |
7. Прием алкоголя | 48 часов |
8. Изменения биохимических показателей крови: |
|
— повышение активности аланин — аминотрансферазы (АЛТ) менее чем в 2 раза | 3 месяца |
— повторное повышение или увеличение АЛТ в 2 и более раз | отстранение от донорства и направление на обследование |
— диспротеинемия | 1 месяц |
Примечание. При наличии у донора заболеваний, не вошедших в данный Перечень, вопрос о допуске к донорству решается комиссионно врачом — трансфузиологом и соответствующим(ими) специалистом(ами).
ИНТЕРВАЛЫ МЕЖДУ РАЗЛИЧНЫМИ ВИДАМИ ДОНОРСТВА (В ДНЯХ)
Исходные процедуры | Последующие процедуры | |||
кроводача | плазмаферез | тромбоцитаферез | лейкоцитаферез | |
Кроводача | 60 | 30 | 30 | 30 |
Плазмаферез: | 7-14 | 7-14 | 7-14 | 7-14 |
Тромбоцитаферез | 14 | 14 | 14 | 14 |
Лейкоцитаферез | 30 | 14 | 14 | 30 |
Здоровые доноры, которые сдают кровь регулярно — это основа донорского движения и гарантия того, что в нужный момент донорской крови хватит для спасения жизни нуждающегося в переливании. Поэтому одним из ключевых приоритетов учреждений Службы крови является обеспечение 100 %-й безопасности процедуры сдачи крови для донора.
Для решения этой задачи принимаются следующие меры:
- За здоровьем доноров ведется постоянное медицинское наблюдение. Первичный донор попадает к врачу-трансфузиологу после медицинского обследования и клинико-лабораторного исследования крови. Регулярные доноры ежегодно проходят медицинское обследование, включающее сдачу анализов, проведение рентгеноскопического (или флюорографического) обследования органов грудной клетки, электрокардиографии и др.
- Для забора крови используются только стерильные одноразовые инструменты. Повторное использование инструментов исключено. Для плазмафереза и тромбоцитафереза все чаще используются т. н. закрытые системы, в которых забор крови производится автоматически на специальном оборудовании, при минимальном вмешательстве медицинского персонала.
- Выездные донорские акции не менее безопасны.
Предварительно все помещения, где проходит акция, лично осматривает и одобряет специалист учреждения Службы крови. Накануне везде производится санитарная обработка. В донорский зал доноры, организаторы акции и журналисты входят только в бахилах. На всех акциях работает выездная бригада учреждения, в т.ч. врачи-трансфузиологи, и используется специальное, предназначенное для выездных донорских мероприятий, медицинское оборудование. - Несмотря на то, что сдача крови абсолютно безопасна для донора, каждый донор застрахован государством. В случае причинения ему какого-либо вреда во время сдачи крови ущерб и расходы на лечение будут компенсированы.
- Соблюдение донорами рекомендаций Службы крови позволяет улучшить переносимость донации .
svblood.ru